治療
肺がんの治療法1)
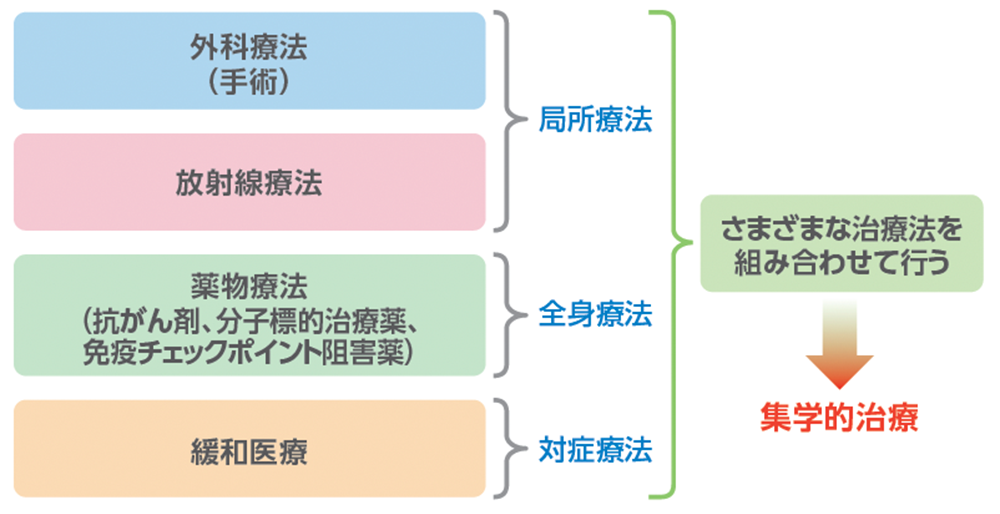
肺がんの治療法には、主に外科療法(手術)、放射線療法、薬物療法があります。
薬物療法では抗悪性腫瘍薬を用いた従来の化学療法に加え、近年、分子標的治療薬を用いた治療や免疫療法という新たなメカニズムによる治療法も注目されています。また、がんによる症状を和らげるための緩和医療・緩和ケア(対症療法)や治療による副作用を軽減する支持療法もあります。
それぞれの治療法は単独で行う場合もありますが、多くの場合組み合わせて行われます。複数の治療法を組み合わせて行う治療のことを「集学的治療」と言います。
どの治療法がよいか、どの治療法を組み合わせるのかといった実際の治療方針は、個々の患者さんで次の3点を考慮したうえで決定されます。
1)国立がん研究センター がん情報サービス(2024年6月17日閲覧) https://ganjoho.jp/public/dia_tre/treatment/multidisciplinary_treatment.html
組織型・病期別の治療方針
非小細胞肺がん(腺がん、扁平上皮がん、大細胞がん)と小細胞がんでは治療方針が異なります。
また、基本的な治療方針は病期(ステージ)によって異なります。
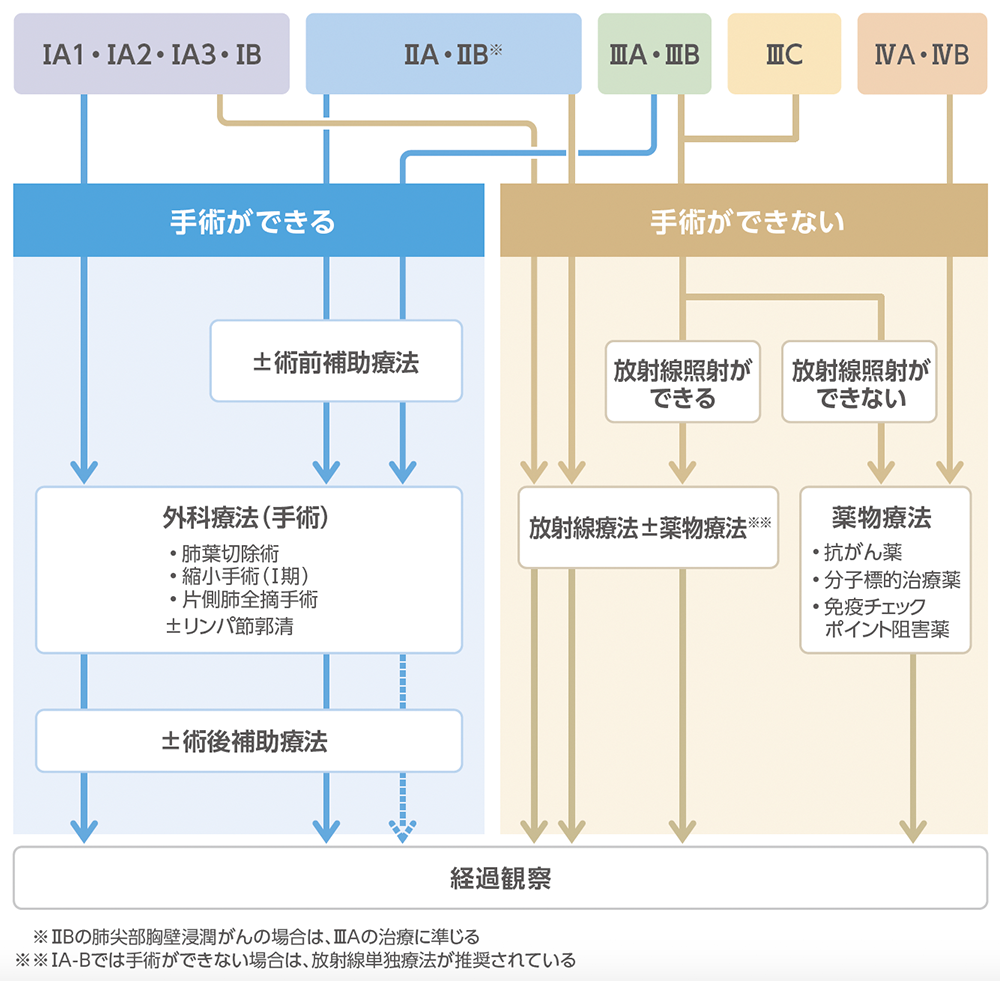
非小細胞肺がん
Ⅰ期、Ⅱ期の非小細胞肺がんの場合、治療の中心は手術です。手術の前後に薬物療法や放射線療法が行われることもあります。
また、がんの進展があるものの局所に留まっているⅢ期では放射線療法と薬物療法の併用、遠隔転移のあるⅣ期では薬物療法が中心に行われます。
国立がん研究センター がん情報サービス(2024年6月17日閲覧)より作成
https://ganjoho.jp/public/cancer/lung/treatment_nsclc.html
小細胞肺がん
小細胞肺がんは、非小細胞肺がんよりも進行が速いため、殺細胞性抗悪性腫瘍薬を用いた化学療法が中心に行われます。一般的に小細胞がんは進行度の速いがんです。病期は、限局型と進展型に分類され、限局型では化学療法に加えて放射線療法が行われます。進展型では殺細胞性抗悪性腫瘍薬を2剤併用した化学療法が行われます。
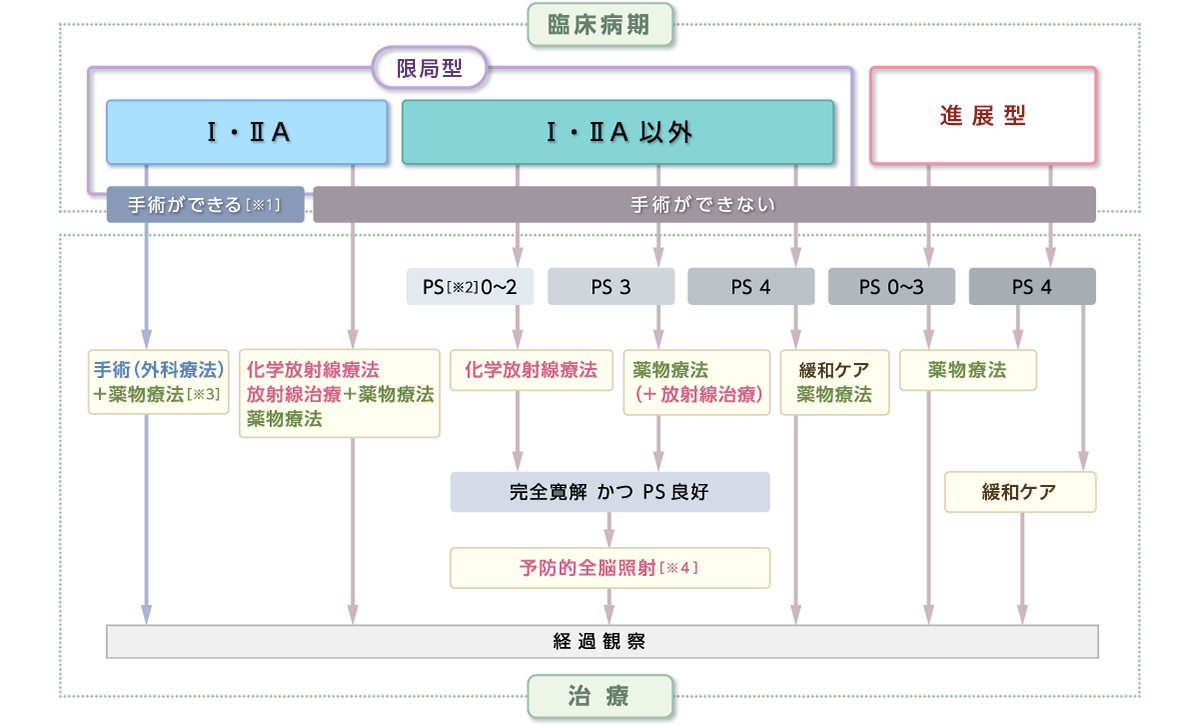
※1 体の状態による
※2 PS(パフォーマンスステータス)体の状態の指標の一つ
※3 小細胞肺がんの薬物療法では主に細胞障害性抗がん薬を使用する
※4 脳への転移による再発を予防するために、脳全体に放射線を照射すること
国立がん研究センター がん情報サービス(2024年6月17日閲覧)
https://ganjoho.jp/public/cancer/lung/treatment_sclc.html
外科療法(手術)
手術の適応
がん細胞が肺周囲までに限局しており、外科的にがんを取り除くことで根治を目指せる場合に手術が選択されます。多くの場合、手術後には薬物療法を併用します。
非小細胞肺がん
がんの近くのリンパ節にのみ転移している➡手術が可能。
がんから離れた遠くのリンパ節まで転移している➡手術以外の方法(たとえば放射線療法)を選択する場合と、手術と他の治療を組み合わせる場合がある。
小細胞肺がん
リンパ節に転移がない場合のみ➡手術が可能。
特定非営利活動法人 西日本がん研究機構(WJOG)「患者さんのためのガイドブック よくわかる肺がんQ&A」(金原出版)、p54より作成
肺がんの手術術式
手術は全身麻酔で行われます。肺がんの手術術式(切除の方法)の中から、がんの大きさや拡がり、発生した場所、手術が与える負担や術後の影響などを考慮し、個々の患者さんに適切な術式が選択されます。また、ほとんどの手術では、がんの切除範囲周辺にあるリンパ節も切除します(リンパ節郭清)。
手術にともなう合併症2)
標準的な手術による重大な合併症が発生する可能性は以前と比べては低くなってきましたが、一般的に起こる可能性のある合併症には、次のようなものがあります。
- 出血
- 肺瘻(肺から空気がもれる)
- 不整脈
- 切開創の化膿
- 術後肺炎
- 無気肺(肺の一部または全部に空気が入らずつぶれた状態)
- 気管支断端瘻(気管支の切り口から空気がもれる)
- 肺塞栓症
2)国立がん研究センター中央病院呼吸器内科「最先端治療 肺がん」(法研)、p38
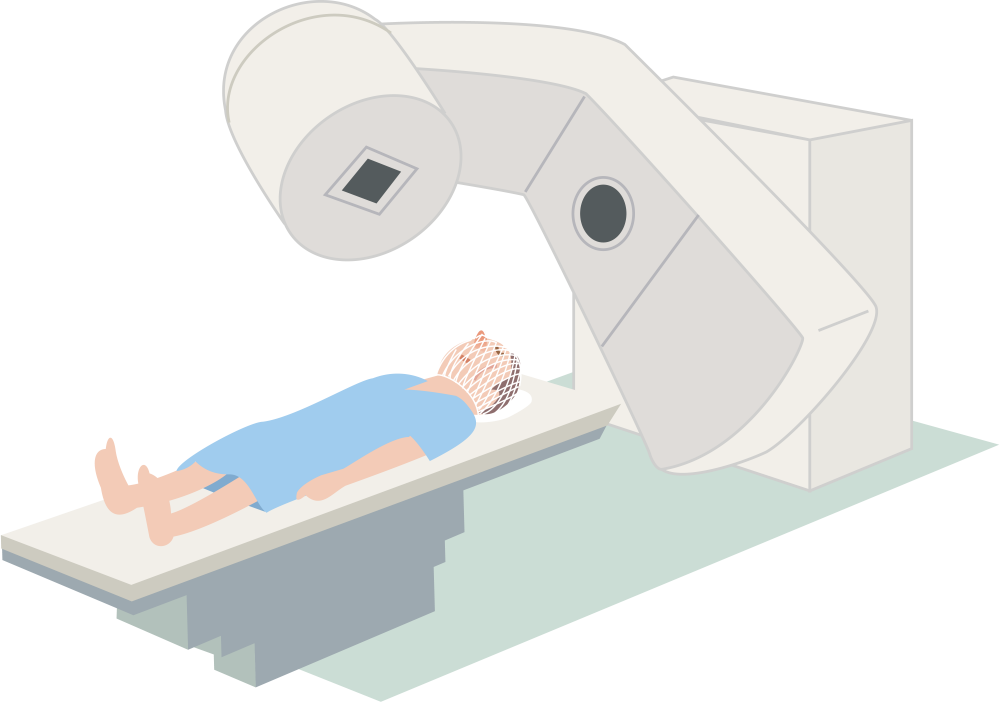
放射線療法
放射線療法の適応
がんに対する放射線療法は、患者さんの状態や目的に応じて行われます。
最初に発生したがん(原発巣)やリンパ節に放射線を照射して根治を目指すには『根治的胸部放射線療法』、脳や骨への転移によって起こる症状を緩和するためには『緩和的放射線療法』が行われます。
根治的胸部放射線療法の選択
非小細胞肺がんの場合3)
手術が難しいⅢ期が主な対象となる。体の状態がよく、細胞障害性抗がん薬を使用できる場合には、放射線療法と同時に細胞障害性抗がん薬による薬物療法を行うことがある(化学放射線療法)。
Ⅰ期とⅡ期で手術が難しい場合などでも放射線療法を行うことがある。
小細胞肺がんの場合4)
限局型が放射線療法の対象となる。体の状態がよく、細胞障害性抗がん薬を使用できる場合には、放射線療法と同時に細胞障害性抗がん薬による薬物療法を行うことがある(化学放射線療法)。
3)国立がん研究センター がん情報サービス(2024年6月17日閲覧)
https://ganjoho.jp/public/cancer/lung/treatment_nsclc.html
4)国立がん研究センター がん情報サービス(2024年6月17日閲覧)
https://ganjoho.jp/public/cancer/lung/treatment_sclc.html
放射線療法の副作用5)
放射線療法を始めて、比較的早い時期に現れる可能性のある副作用には、次のようなものがあります。
- 疲れやすさ、全身の倦怠感
- 食欲減退
- 貧血、白血球減少、血小板減少
- 皮膚の変化(日焼けのような変化)
このほか、放射線を照射した周辺臓器に炎症が起こり、食道炎や肺臓炎が現れることもあります。
5)国立がん研究センター中央病院呼吸器内科「最先端治療 肺がん」(法研)、p42
薬物療法
薬物療法とは
薬物療法は、注射や飲み薬で投与された薬剤が血液の中に入り、血流にのって全身をめぐり、肺のみならず、体中に広がったがん細胞にも効果をしめすことが期待される治療です。
どの薬剤を用いて治療を行うのかは、肺がんの組織型(非小細胞肺がんと小細胞肺がん)、肺がんの病期(進行の程度、ステージ)、患者さんの全身状態(治療に耐えうる体力)や年齢などを考慮して決定されます。また、作用の異なる薬剤を組み合わせて用いる併用療法も広く行われています。


肺がんの薬物療法に用いる薬剤は、作用の違いにより『殺細胞性抗悪性腫瘍薬』『分子標的治療薬』『免疫チェックポイント阻害薬』の3つに大きく分けられます。
殺細胞性抗悪性腫瘍薬
殺細胞性抗悪性腫瘍薬の種類
肺がんに対しては、プラチナ製剤に分類される抗悪性腫瘍薬および1990年以降に承認された第3世代抗悪性腫瘍薬と呼ばれるものが、主に用いられています。
殺細胞性抗悪性腫瘍薬は、がん細胞だけでなく正常な細胞にも作用します。
殺細胞性抗悪性腫瘍薬の分類
- プラチナ製剤
- 抗がん性抗生物質
- 代謝拮抗薬
- 微小管阻害薬
- トポイソメラーゼ阻害薬
分子標的治療薬
分子標的治療薬とは
分子標的治療薬は、がんの増殖や悪性化の原因と考えられているがん遺伝子やがん関連タンパク質、がんの成長に関わる様々な因子を標的として開発されており、がん細胞が増殖しにくい環境を整えます。
分子標的治療薬は、がん細胞に特徴的な因子を標的にしているため、従来の抗悪性腫瘍薬(殺細胞性抗悪性腫瘍薬)と異なり正常細胞に対する影響は比較的少なく、高い効果が期待されています。
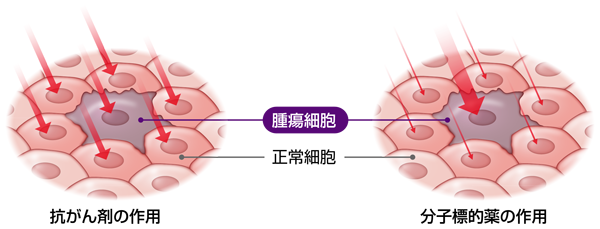
分子標的治療薬の種類
現在、国内で肺がん(非小細胞肺がん)に対する治療薬として承認されている分子標的治療薬には、EGFR阻害薬、ALK阻害薬、ROS1阻害薬、BRAF阻害薬、血管新生阻害薬などがあります。
遺伝子変異の有無によって治療効果が異なる分子標的治療薬もあるため、薬剤選択に先立って遺伝子診断を行い、特定の遺伝子変異の有無を確認することがあります。
EGFR:上皮成長因子受容体と呼ばれるタンパク質、ALK:未分化リンパ腫キナーゼと呼ばれるタンパク質

「ALK融合遺伝子」「EGFR遺伝子変異」「ROS1融合遺伝子」「BRAF遺伝子変異」などがあるかどうかを確認
免疫チェックポイント阻害薬
免疫チェックポイント阻害薬による免疫療法とは
人の体内には、病気を引き起こす細菌やウイルス、がん細胞などの異物から体を守るために「免疫」という働きが備わっています。免疫は異物を見つけると排除する一方で、その作用が過剰になり炎症などで体を傷つけないようにブレーキをかける機能も備わっています。
誰の体内でもがん細胞が発生しますが、免疫が働くことで、それらが排除され、健康が保たれています。がん細胞は正常な細胞が変異して起こりますが、がん細胞とわかる標識(抗原)を出しています。免疫の一員(免疫細胞)であるT細胞などはその抗原を感知して、がん細胞を攻撃します。
しかし、がん細胞も生き残るために、がん細胞と感知されないようにしたり、T細胞の表面にあるPD-1というポイントにシグナルを送って(PD-1経路)、がん細胞への攻撃にブレーキをかけることで、免疫の攻撃から逃れています。
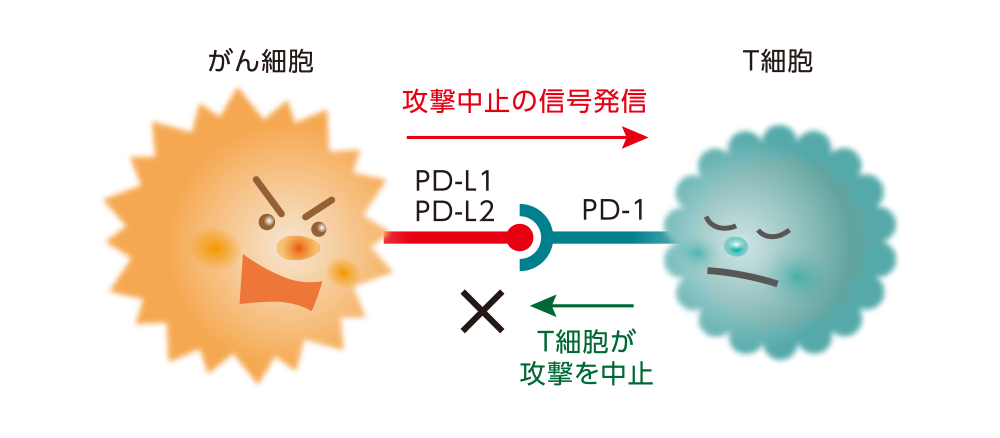
【がんによる免疫機能の悪用】がん細胞表面にあるPD-L1という物質がT細胞表面のPD-1と結合することにより、がん細胞への攻撃にブレーキをかけるシグナルが発信されます。
免疫チェックポイント阻害薬による免疫療法は、T細胞にブレーキをかける過程でチェックポイントとなるPD-1経路にピンポイントで働きかけて、T細胞のブレーキを解除し、免疫を再び活発にする治療法です。
免疫チェックポイント阻害薬そのものは、直接がん細胞を攻撃することはありませんが、免疫を高めることでがん細胞を間接的に減らします。
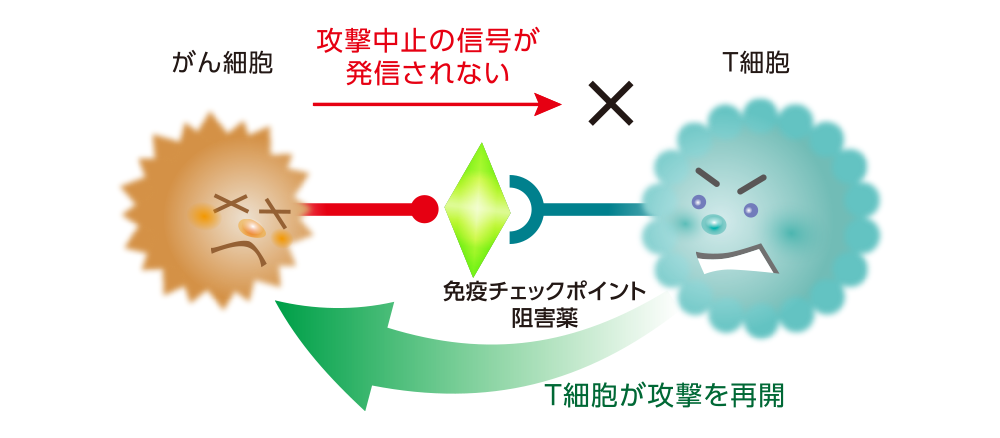
【免疫チェックポイント阻害薬のはたらき】免疫チェックポイント阻害薬はPD-1とPD-L1の結合を阻害することによって、がん細胞からT細胞に送られているシグナルを遮断します。その結果、T細胞のブレーキは解除され、がん細胞への攻撃を再開します。したがって、免疫チェックポイント阻害薬はPD-L1高発現の肺がんによく効くと考えられています。
【参考情報】個別化治療のための検査
最近では、肺がんの治療方針を決定する際に、患者さんのがん細胞の特性を調べることで、一人ひとりの患者さんにとって、最も治療効果の期待できる薬剤を選ぶ「個別化治療」が行われるようになってきています。
肺がんの場合、個別化治療のために行われる検査には、確定診断後、肺がんの特徴的な遺伝子を調べる検査やがん細胞の表面に発現するタンパクを調べる検査などがあります。このような診断による治療を精密治療といいます。
再発・転移
再発した場合
再発とは、治療により一度消失したかのように見えたがんが、また出現してきたり、他の部位に新しく転移が認められた場合を言います。
再発した場合の治療法は、がんの存在する場所や今までの治療内容、それぞれの患者さんの状況によって異なります。再発した際には、全身に目に見えないがんの微小な転移が生じていることが多いため、一般的には全身治療である薬物療法が選択されます。
転移しやすい場所と症状6)
肺がんが転移しやすい場所は、肺の別の部位や縦隔・肺門のリンパ節、鎖骨上のリンパ節、骨、脳、肝臓、副腎などです。
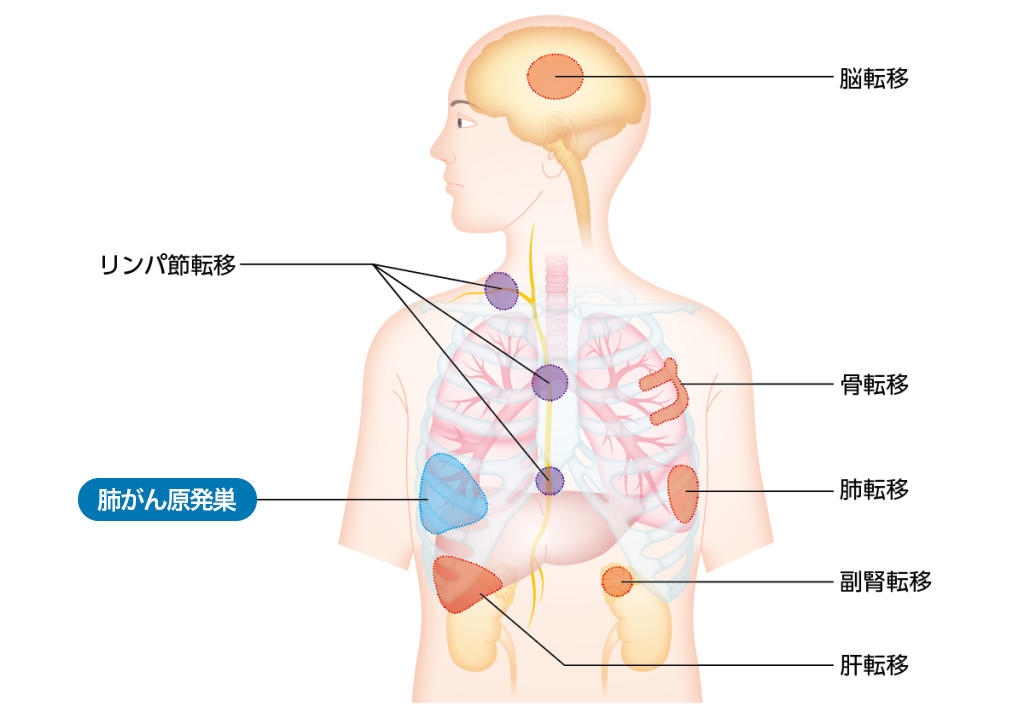
特定非営利活動法人 西日本がん研究機構(WJOG)「患者さんのためのガイドブック よくわかる肺がんQ&A」(金原出版)、p30
6)特定非営利活動法人 西日本がん研究機構(WJOG)「患者さんのためのガイドブック よくわかる肺がんQ&A」(金原出版)、p133
転移した場所のがん病巣が小さな段階では無症状であることが多いのですが、病巣が大きくなるとそれぞれの場所で次のような症状が現れます。
| 転移・再発した場所 | 主な症状 |
|---|---|
| 肺 | 咳、血痰、息切れ、胸痛 |
| 縦隔・肺門のリンパ節 | 上半身のむくみ、声のかれ(嗄声:させい) |
| 鎖骨上のリンパ節 | 圧迫感や痛み、顔・腕のむくみ、腕のしびれ |
| 脳 | けいれん、体のふらつき、手足の麻痺、頭痛 |
| 骨 | 痛み、骨折 |
| 脊椎 | 足の麻痺、尿失禁 |
| 肝 | 腹部の張り、痛み、黄疸 |
| 副腎 | 腰痛、倦怠感 |
特定非営利活動法人 西日本がん研究機構(WJOG)「患者さんのためのガイドブック よくわかる肺がんQ&A」(金原出版)、p133より作成
脳転移予防7)
小細胞肺がんでは、脳に転移する頻度が高いことが問題となっています。
もともと脳には異物の侵入を防ぐバリアーが備わっているため、抗悪性腫瘍薬が脳に到達しにくく、効果が期待できる薬剤は少ないのが現状です。そこで、限局型の小細胞肺がんの場合、治療によってがんがほぼ消失したことが確認されたら、脳転移を予防するために脳全体への放射線照射(予防的全脳照射)が標準的に行われています。
7)国立がん研究センター中央病院呼吸器内科「最先端治療 肺がん」(法研)、p55
がんについて知る
がんについて、どのがん種にも共通して役立つ情報を提供しています。


